Hermes Pretel apresenta estimulação mecânica da formação de colágeno, que pode ser associada ao protocolo Fênix com os bioestimuladores.
Na edição anterior, discutimos o protocolo Fênix para a síntese de colágeno com bioestimuladores associado à aplicação dos sistemas de laser e LED. Agora, apresentaremos outra forma de estimular a formação de colágeno, dessa vez com estimulação mecânica, que pode ser associada também ao protocolo Fênix com os bioestimuladores.
A busca por tratamentos que, cada vez mais, controlem o processo de envelhecimento é uma necessidade da população mundial. Precocemente, grande parte das linhas faciais hipercinéticas (marcas de expressão) é, como o próprio nome define, resultado de uma falência da capacidade elástica do colágeno com consequente perda de sustentação das células.
O profissional encontra-se, portanto, diante de duas circunstâncias a serem controladas: a necessidade do estímulo à síntese e remodelagem de um novo colágeno (terapias de indução), e o controle da hiperfunção muscular (toxina botulínica). Dessa forma, protege-se o novo colágeno com uma atividade muscular em níveis fisiológicos.
Diante de várias propostas terapêuticas e funcionais, a decapagem profunda da epiderme favorece a liberação de citocinas e a migração de células inflamatórias que culminam na substituição do tecido danificado por um tecido reparacional. Por consequência, temos a melhoria da textura, do brilho e da coloração da superfície cutânea, a correção de cicatrizes deprimidas, além do alívio da destruição superficial da pele.
Porém, a utilização de peelings químicos em alta concentração ou equipamentos invasivos que destroem o epitélio (luz intensa pulsada, laser de alta potência, entre outros) pode proporcionar efeitos colaterais indesejáveis em alguns pacientes, como eritema persistente, acromias, fotossensibilidade, hiperpigmentação pós-inflamatória e, inclusive, cicatrizes hipertróficas.
Diante de tais fatos, atualmente, a opção por procedimentos de estímulo ao colágeno de forma menos invasiva (sem provocar a desepitelização total – microagulhamento) avança como opção segura com resultados superiores. Tais procedimentos devem ser associados ao uso de equipamentos terapêuticos que biomodulam o processo inflamatório (fototerapia profissional) e, por sua vez, induzem a regeneração em primeira intenção.
O uso de agulhas para estimulação de colágeno começou em 1995, quando Orentreich e Orentreich relataram o método chamado de subincisão para o tratamento de cicatrizes. Em seguida, em 1997, Camirand e Doucet escreveram sobre o uso da pistola de tatuagem sem pigmento como ferramenta de regeneração, através da ruptura e da remoção do colágeno subepidérmico danificado seguido da substituição por novas fibras de colágeno e elastina. Com base nestes princípios, Fernandes desenvolveu, em 2006, a terapia de indução percutânea de colágeno1-3.
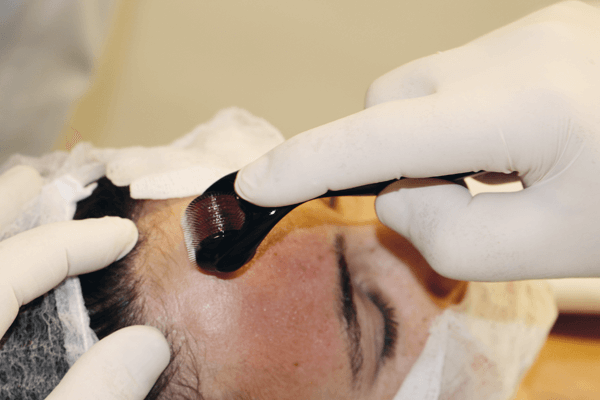
Nessa técnica, o estímulo mecânico é gerado pelo rolamento de um cilindro que contém de 120 a 540 microagulhas, dependendo do fabricante, com comprimentos que variam de 0,25 mm a 3 mm. As agulhas são esterilizadas por radiação gama e, no Brasil, regulamentadas pela Anvisa para uso único. Conforme o estímulo é aplicado, centenas de microcanais são formados na pele, que aumentam a permeabilidade cutânea, além de estimular os fibroblastos a produzirem mais colágeno para restaurar o tecido conjuntivo (Figura 1).
Nos procedimentos de indução de colágeno com dermarollers, existem diversas possibilidades de trabalho com diferentes comprimentos de agulhas. Porém, para técnicas de microagulhamento acima de 1,5 mm, recomenda-se a utilização de anestesia tópica (regiões frontal, nasal e lateral de olhos) e bloqueio anestésico com anestesia infiltrativa (bloqueio dos nervos infraorbitários e mentonianos).
Atenção especial deve ser dada à desinfecção prévia da pele, com uso de gaze e luvas estéreis durante todo o procedimento.
O microagulhamento é um procedimento técnico-dependente. A familiarização com o aparelho usado e o domínio da técnica são fatores que influenciam diretamente o resultado final. A pressão vertical exercida sobre o roller não deve ultrapassar 6 N, pois força superior poderá levar a danos em estruturas anatômicas mais profundas, e mais dor que o esperado.
Durante a aplicação, recomenda-se posicionar o aparelho entre os dedos indicador e polegar, controlando a pressão exercida com o polegar. É importante estar atento às regiões cujas estruturas ósseas são mais superficiais, como o osso frontal, nasal, malar e a parede lateral da órbita (Figuras 2).
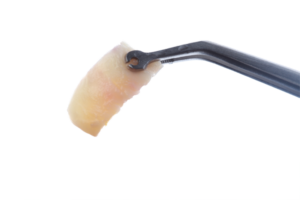
Os movimentos de vai e vem devem guiar-se por padrão uniforme de petéquias em toda a área tratada. Para isso, entre dez e 15 passadas em uma mesma direção e pelo menos quatro cruzamentos das áreas de rolagem parecem ser suficientes. Teoricamente, 15 passadas permitem dano de 250-300 punturas/cm2. Imediatamente após o tratamento, macroscopicamente, a pele fica vermelha, sensível e edemaciada, sugerindo que o dano provocado pelo microagulhamento estabelece relação de proporcionalidade com o comprimento da agulha utilizada. A característica final do processo pode ser descrita como um “orvalho sangrante”.
Ou seja, não tem um sangramento fluido, mas sim um aspecto incipiente de sangramento4 (Figura 3). A indução percutânea de colágeno, como foi denominada, inicia-se com a perda da integridade da barreira cutânea. Seu alvo é a dissociação dos queratinócitos, que resulta na liberação de citocinas como a interleucina-1α, predominantemente, além da interleucina-8, interleucina-6, TNF-α e GM-CSF. Esse processo resulta na vasodilatação dérmica e na migração de queratinócitos para restaurar o dano epidérmico5-6.
Protocolo de microagulhamento fotobiomodulador
- Higienização profissional da pele tratada, finalizando com antisséptico tópico para descontaminação (espuma antisséptica);
- LED azul para hidratação (protocolo segundo fototipo);
- Anestesia tópica (frontal e orbicular dos olhos) e infiltrativa (infraorbital e mentoniana), seguida de descontaminação da pele com clorexidina a 2%. Proteção da pele com gaze e soro – manutenção da pele úmida;
- Realizar a técnica de microagulhamento de 2 mm, com movimentos suaves em forma de rosácea (Figura 4);
- Limpar e remover sangue coagulado. Aplicar o ativo cosmético específico (produtos sem substância tóxica);
- Laser terapêutico vermelho (2 J por região) para estímulo à síntese de ATP e biomodular o processo inflamatório;
- LED âmbar com laser infravermelho simultâneo (cinco ciclos de um minuto em toda face) para estímulo ao ribossomo e consequente síntese de colágeno (Figura 5);
- Repetir semanalmente apenas a sequência de fototerapia.
Essa técnica é contraindicada em pacientes com contaminação dérmica como acne fase inflamatória, herpes, cicatriz queloidiana, psoriase, rosácea ativa, entre outras lesões. Entre as complicações mais recorrentes, podemos citar a formação de eritema e hematoma. Importante recomendar ao paciente não expor-se diretamente a qualquer procedimento na face em intervalos de pelo menos sete dias, bem como evitar sol, e ter cautela em relação a produtos cosméticos a serem utilizados nesse período.
Podemos assim concluir que a técnica de indução percutânea de colágeno se apresenta como um excelente tratamento para correção de marcas estáticas, juntamente com a flacidez, sendo bem tolerada pelo paciente e minimamente invasiva. Novos dispositivos para executar a técnica estão sendo desenvolvidos e, consequentemente, novos protocolos serão estudados e aplicados no futuro.
Referências
- Orentreich DS, Orentreich N. Subcutaneous incisionless (subcision) surgery for the correction of depressed scars and wrinkles. Dermatol Surg 1995;21(6):543-9.
- Camirand A, Doucet J. Needle dermabrasion. Aesthetic Plast Surg 1997;21(1):48-51.
- Fernandes D. Percutaneous collagen induction: an alternative to laser resurfacing. Aesthet Surg J 2002;22(3):307-9.
- Fernandes D. Minimally invasive percutaneous collagen induction. Oral Maxillofac Surg Clin North Am 2005;17(1):51-63.
- Aust MC, Reimers K, Repenning C, Stahl F, Jahn S, Guggenheim M et al. Percutaneous collagen induction: minimally invasive skin rejuvenation without risk of hyperpigmentation-fact or fiction? Plast Reconstr Surg 2008;122(5):1553-63.
- Alster TS, Graham PM. Microneedling: a review and practical guide. Dermatol Surg 2018; 44(3):397-404.

Mestre e doutor em Ciências Odontológicas; Professor colaborador do Programa em pósgraduação em Ciências Odontológicas – FOAr/Unesp; Professor e diretor – REO Group; Professor – Núcleo de Pesquisa e Ensino em Fototerapia de São Carlos (Nupen); Habilitado pelo Conselho Federal de Odontologia em Laser na Odontologia.
Orcid: 0000-0002-8077-1133.